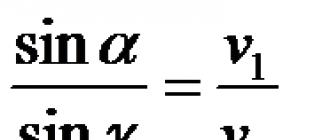Остеотомия - это что такое? Корригирующая остеотомия: описание, особенности выполнения, возможные осложнения Корригирующая остеотомия бедренной кости ход операции
Корригирующая остеотомия стопы – это разновидность хирургического вмешательства, проводится на деформированных конечностях. Суть операции — искусственный перелом костей для исправления дефекта.
Каждый третий житель планеты страдает суставным синдромом. Ревматоидный артрит, ревматизм, системная красная волчанка, переломы, врожденные дефекты вызывают патологические изменения суставов. Проблема решается консервативным или хирургическим путем. Лечебная тактика зависит от тяжести патологии, длительности процесса, данных лабораторных, инструментальных методов исследования.
Проводится на большеберцовой кости, голеностопных, коленных, тазобедренных, плечевых суставах. Качественные операции останавливают заболевание. Пациент возвращается к нормальной жизни благодаря современной методике лечения.
Остеотомия — альтернатива эндопротезирования. Проводится у взрослых и детей.
Основные показания для методики:
- Ребенок страдает врожденными аномалиями скелета.
- Неправильное сращение перелома, формирование ложного сустава.
- Деформирующие изменения стоп, возникают в результате тяжелой болезни костной ткани.
- Анкилоз проявляется полной потерей движения суставов. Хирургическое вмешательство помогает вернуть функции поврежденной конечности.
- Проводится при молоткообразной деформации пальцев.
- Тяжелые формы косолапия. Плохо поддаются консервативному лечению.
- Показана при плоскостопии.
- При вальгусной деформации первого пальца прибегают к оперативному вмешательству.

Виды и формы процедуры
Остеотомия корректирует деформацию стопы на различных участках. Способ процедуры определяется тяжестью состояния, патологической областью, показаниями и противопоказаниями для проведения методики.
Различают следующие виды:
Z-образная или scarf-остеотомия проводится у пациентов с вальгусной деформацией стопы. Деформация проявляется искривлением конечности вовнутрь. Болезнь поражает преимущественно дистальные участки ног. Патология возникает в области больших пальцев. Физиотерапия, массаж и остеотомия по скарфу позволяют избавиться от вальгуса стоп: восстановить нормальное строение, функции ступней.
Методика имеет ряд преимуществ:
- корректирует сложные изменения переднего отдела ступни;
- позволяет осуществлять латеральное смещение фрагментов кости;
- хорошо переносится больными;
- редко сопровождается осложнениями;
- период реабилитации короткий (составляет 1-1,5 месяца);
- с помощью скарф-остеотомии можно сделать плюсневую кость короче/длиннее при необходимости;
- методика позволяет уменьшить нагрузку на первую фалангу. Хирурги передвигают фрагменты вниз. Не отражается на функции конечности.
При вальгусе стоп появляется шишка на большом пальце. Предоставляет неудобства и боль. Скарф-остеотомия позволяет убрать нарост. Обломки врач фиксирует с помощью специальных винтов.
Клиновидная остеотомия проводится на первом пальце стопы. Основными показаниями являются короткая первая плюсневая кость, hallux valgus. Основные этапы оперативного вмешательства включают:
- хирург делает разрез от медиальной стороны первого пальца к латеральной;
- далее смещает фалангу внутрь;
- производит ротацию пальца в физиологическое положение.
Остеотомия плюсневой кости — симультанная операция. Она применяется в комбинации с другими хирургическими методиками исправления дефектов стопы.
Угловая позволяет придать правильное положение благодаря двухстороннему иссечению тканей. В ходе процедуры хирург вырезает ткани под углом с двух сторон. Кости становятся в физиологическое положение.
Линейная форма заболевания делится на косую и поперечную. Суть операции заключается в выравнивании с помощью трансплантата.
Шевронная остеотомия 1 плюсневой кости стопы применяется для лечения вальгусной деформации первого пальца. Корректируется угол между первой и второй фалангой.
Шевронная форма имеет положительные моменты:
- после процедуры сохраняется длительный лечебный эффект;
- простота и безопасность проведения;
- позволяет восстановить утраченные функции конечности в полном объеме.
Ход операции включает этапы:
- Хирург производит Y-образный разрез капсулы сустава.
- Он высвобождает головку плюсны от сухожилий. Проводит V-образный распил для полного высвобождения головки.
- Потом врач выводит головку плюсны наружу и фиксирует ее винтом. Остатки кости иссекаются.
- Восстанавливает целостность суставной капсулы и зашивает рану.
- Снятие швов производят на 5-7 день после операции.
Существуют еще способы лечения ступни (операция по Макбрайду, Шеде, Сильверу, лазерная коррекция). Вид хирургического вмешательства зависит от показаний и локализации патологии.
Квалифицированный специалист качественно проведет операцию. Выделяют два способа вмешательства:
- Закрытый — доступ совершается через небольшой разрез на коже. Хирург работает вслепую долотом. Требует высокой квалификации, опыта врача. Неправильные действия могут закончиться повреждением сосудов, нервов.
- Открытый способ позволяет полностью визуализировать поврежденный участок через большой разрез.

Как проводится корригирующая остеотомия
Проводят манипуляцию переднего отдела стопы в плановом порядке. Перед операцией назначается полный пакет обследования:
- Общий анализ крови и мочи позволяет оценить состояние кроветворной и почечной систем. Вмешательство можно проводить при отсутствии патологических изменений в анализах.
- Сахар крови проводится для исключения сахарного диабета. При высоких показателях глюкозы нельзя проводить процедуру.
- Биохимический анализ крови позволяет оценить функции почек и печени, коагулограмма — свертываемость крови.
- Флюорография легких, ЭКГ проводятся в обязательном порядке.
- Чтобы визуализировать патологию, оценить степень изменений, пациента направляют на рентгенографию, компьютерную томографию.
Корректирующая остеотомия на переднем отделе стопы проводится в несколько этапов:
- Пациенту вводят общий/спинальный наркоз.
- Хирург разрезает боковую поверхность ступни.
- Проводит распыление кости одним из вышеописанных методов.
- Устанавливает сустав первой плюсневой кости в правильное положение.
- Удаляет шишку.
- Фиксирует первую фалангу винтами или спицами.
- Хирург восстанавливает анатомическое положение связок, сухожилий.
- Далее накладывает швы на кожные покровы.
После операции больной находится в стационаре 3 дня. Врачи проводят мониторинг состояния пациента: температура, АД, пульс, ЧД, пульсоксиметрия. Запрещено нагружать больную ногу. Несколько месяцев носить обувь с жесткой подошвой. Назначают эластичное бинтование конечностей для профилактики осложнений.
Делают контрольную рентгенографию. Она позволяет определить степень сращения, общую динамику. Если осложнения отсутствуют, врачи разрешают давать ноге нагрузки. Со временем пациент может ходить на значительные расстояния, бегать, заниматься спортом.
Противопоказания к операции
Медикаментозное лечение различных деформаций нижних конечностей проводится на протяжении нескольких месяцев, лет. Консервативная терапия включает прием обезболивающих лекарственных средств, витаминов, противовоспалительных. Пациент ходит на физиопроцедуры, массаж, гимнастику. Методы дополняются ношением ортопедических приспособлений: гипсовых повязок, специальных шин, стелек, бандажей.
Коррегирующая остеотомия экономит время и деньги. Проходит несколько месяцев после операции, пациент начинает полноценно жить.
Хирургическое лечение имеет ряд противопоказаний к выполнению:
- Острый период, тяжелое течение ревматоидной формы артрита.
- Активные или перенесенные инфекционные заболевания (сифилис, туберкулез костей), их осложнения.
- Сердечно-сосудистая недостаточность 3 стадии.
- Онкологическая патология.
- Дыхательная недостаточность последней стадии.
- Подтвержденный остеопороз.
- Ожирение — относительное противопоказание. Операция проводится с разрешения лечащего врача.
- Дегенеративно-дистрофический артроз, который локализуется в боковых отделах суставов.
- III стадия пателлофеморального артроза.
Под корригирующей остеотомией стопы подразумевают оперативное вмешательство на нижних конечностях. Проводится с целью восстановления физиологических функций суставов.
Коленная остеотомия используется, когда у вас присутствует остеоартрит на ранней стадии, который повредил только одну сторону коленного сустава. Перенеся вес от поврежденной стороны сустава, остеотомия может облегчить и значительно улучшить функционирование в вашем, поражённым , колене.
Артроз может развиваться, когда кости колена и голени не выстраиваются надлежащим образом. Это может доставить дополнительную нагрузку либо на внутреннюю (медиальную) или внешнюю (боковую) сторону колена. Со временем это дополнительное давление может стирать гладкий хрящ, который защищает кости, вызывая боль и трение в колене.
(Левый) Нормальный коленный сустав со здоровой хрящевой ткани. (Справа) Артроз, что повредил только одну сторону коленного сустава.
Преимущества и недостатки
Остеотомия колена преследует три цели:
- Передача веса от поражённой части колена к здоровой области
- Чтобы исправить выравнивание колена
- Чтобы продлить срок службы коленного сустава
Сохраняя свою собственную коленную анатомию, успешная остеотомия может отсрочить необходимость замены сустава в течение нескольких лет. Еще одним преимуществом является то, что не существует никаких ограничений для физической деятельности после остеотомии – вы сможете с комфортом принимать участие в ваших любимых занятиях, не исключая при этом, даже активные физические упражнения.
Остеотомия имеет недостатки.
Например, боли не так предсказуемы после остеотомии по сравнению с частичной или полной заменой коленного сустава. Так как вы не можете положить свой вес на ноги после остеотомии, она занимает больше времени, чтобы оправиться, чем частичная замена колена.
В некоторых случаях остеотомия, может сделать позднюю хирургическую замену колена более сложной.
Восстановление при остеотомии, как правило, более сложное, чем при частичной замене коленного сустава из-за боли и невозможности переложить вес тела на ногу.
Так как результаты тотального эндопротезирования коленного сустава и частичной замены коленного сустава были настолько успешными, остеотомия колена стала использоваться значительно реже. Тем не менее, это неплохой вариант для многих пациентов.
Процедура
В большинстве случаев остеотомия для колена поражённого артритом делается на голени (большой берцовой кости), чтобы исправить выравнивание, что акцентирует достаточно много внимания на внутренней стороне колена.

(Левый) Это рентген здорового колена показывает нормальное пространство между большой берцовой и бедренной костью. (Справа) В этом рентгеновском снимке, остеоартрит повредил внутреннюю часть колена. Берцовая и бедренная кости трутся друг о друга, вызывая боль (зелёная стрелка).
Во время этой процедуры, клин кости удаляются с внешней стороны голени, под здоровой стороной колена. Когда хирург закрывает клин, он выпрямляет ногу. Это переносит кости на здоровой стороне колена ближе друг к другу и создает больше пространства между костями на поврежденной артритом стороне. В результате колено может нести вес более равномерно, что уменьшает давление на больную сторону.

В остеотомии большеберцовой кости, клин кости удаляется для выправки ноги.
Остеотомии большеберцовой кости была впервые сделана в Европе в конце 1950-х и пришла в Соединенные Штаты в 1960-х годах. Эту процедура иногда называют “высокой остеотомией большеберцовой кости.”
Остеотомия бедренной кости выполняются с использованием той же техники. Она, как правило, делается, чтобы исправить выравнивание колена.
Кандидаты на остеотомию колена
Коленная остеотомия наиболее эффективна для активных пациентов с умеренным весом, которые обратились за помощью в возрастном промежутке 40 до 60 лет. Такие кандидаты имеют боль только на одной стороне колена, и никакой боли под коленной чашечкой. Боль в колене должна быть вызвана в основном активностью, а также оставаться в течение длительного периода времени.
Кандидаты должны быть в состоянии в полной мере выпрямить колено и согнуть его по крайней мере, на 90 градусов.
Пациенты с ревматоидным артритом не являются хорошими кандидатами для остеотомии. Ваш хирург-ортопед поможет вам определить, подходит ли коленная остеотомия для вас.
Хирургическая процедура
Перед процедурой
Скорее всего вы будете помещены в больницу в день операции.
Перед процедурой, врач из отдела анестезии будет оценивать ваше состояние. Он будет изучать вашу историю болезни и должен обсудить выбор анестезии с вами. Анестезия может быть либо общей (вы спите), либо вводится в спину (вы в сознании, но ваше тело ниже талии немеет).
Хирургическая процедура
Операция остеотомии колена обычно длится от 1 до 2 часов.
Ваш хирург сделает надрез в передней части колена, начиная ниже коленной чашечки. Он будет планировать правильный размер клина с использованием направляющих проводов. Ваш хирург разрежет кость вдоль направляющих проводов, а затем удалит клин кости. Он объединит кости для того, чтобы заполнить пространство, созданное путем удаления клина. Хирург должен закрепить пластину в кости, до тех пор, пока нога будет заживать.
Это наиболее часто используемая процедура остеотомии называется закрытием клина.
После клин кости удаляются, голени может быть проведен в месте с пластиной и винтами.
В некоторых случаях вместо “закрытия” кости, клин кости “открывается” и костный трансплантат добавляется, чтобы заполнить пространство и помочь исправить неверный угол. Эта процедура называется открытием клина.
После операции
В большинстве случаев, пациенты остаются в больнице от 2 до 4 дней после операции. В течение этого времени, вас будут наблюдать и вы будете принимать обезболивающее.
После операции, ваш хирург может поставить колено в скобки или бросить для защиты в то время как кость срастается.
Возможно, вам придётся использовать костыли в течение нескольких недель.
Около 6 недель после операции, вы должны увидеть хирурга для повторного посещения. Рентгеновские снимки будут приняты, чтобы ваш хирург мог проверить, насколько хорошо зажила нога. После наблюдения, ваш хирург скажет вам, когда безопасней отказаться от костылей и когда вы можете начать полноценную реабилитацию.
Во время реабилитации, физиотерапевт даст вам упражнения для поддержания активности и восстановления своих сил.
Вы будете в состоянии возобновить вашу полноценную деятельность в период от 3 до 6 месяцев.
Осложнения
Как и при любом хирургическом вмешательстве, существуют риски, связанные с остеотомией. Именно ваш хирург должен обсуждать каждый из рисков с вами и принимать конкретные меры, чтобы помочь избежать возможных осложнений.
Хотя риски невысокие и наиболее распространенные осложнения включают в себя:
- Инфекционное заболевание
- Сгустки крови
- Жесткость коленного сустава
- Травмы сосудов и нервов
- Бесполезность остеотомии для исцеления
В некоторых случаях может потребоваться вторая операция, особенно если остеотомии не заживает.
Вывод
Остеотомия может облегчить боль и замедлить прогрессирование артрита в колене. Это может позволить пациенту вести более активный образ жизни в течение многих лет. Хотя многие пациенты в конечном итоге потребует полной замены коленного сустава, остеотомия может быть эффективным способом, чтобы выиграть время, пока не потребуется замена.
Об авторе: Андрей СтепановичОстеотомия – это хирургическая манипуляция, суть которой заключается в создании «искусственного перелома». Во время операции кость распиливают на две части. После этого костные фрагменты смещают в нужном направлении и фиксируют в анатомически выгодном положении.
Остеотомия большеберцовой кости.
Показания к операции
В клинической практике остеотомии чаще всего используют для коррекции осевых и торсионных деформаций нижних конечностей. Такие операции делают при дисплазии тазобедренных суставов, несоответствии длины ног, плоскостопии , вальгусной деформации стопы, искривлениях верхних конечностей и позвоночника . Во время хирургических вмешательств хирурги могут распиливать длинные трубчатые кости, позвонки, кости таза или стопы.

Основная цель остеотомии – коррекция распределения нагрузки на суставы. С помощью хирургического вмешательства врачи могут восстановить нормальное функциональное состояние суставов или «разгрузить» их поврежденные части.
Преимущества корригирующей остеотомии
В ходе вмешательства хирурги разделяют кость на части с помощью пилы, сверла или долота. Все манипуляции они выполняют в соответствии с четким предоперационным планом. Во время подготовки к хирургическому вмешательству врачи создают оптимальную схему коррекции имеющихся дефектов. Естественно, подобная тактика позволяет добиться хороших функциональных результатов.
Видео на английском, но очень информативное:
При остеотомии хирурги не трогают здоровые суставы. Это позволяет сохранить их функции и избежать осложнений, связанных со вскрытием синовиальной полости. Если же сустав поврежден, репозиция костей поможет затормозить его разрушение. К примеру, остеотомия способна задержать развитие деформирующего артроза, отстрочить операцию на суставе на 10-15 лет.
При наличии тяжелого остеоартроза или слабости связочного аппарата одной остеотомии бывает недостаточно. Поэтому для достижения нужного эффекта врачи дополняют ее реконструктивными операциями на связках, артродезированием или другими манипуляциями.
Например, при плоскостопии корригирующую остеотомию стопы нередко комбинируют с пластикой длинной плантарной связки и артродезом подтаранного сустава.
Подготовка к операции
Во время предоперационной подготовки врачи обследуют пациента и подбирают для него оптимальный план лечения. После этого специалисты обязательно согласовывают его с самим больным. Перед хирургическим вмешательством каждый человек проходит полноценное обследование.
Перечень необходимых анализов и исследований:
- общий анализ крови и мочи;
- определение группы крови, резус-фактора;
- анализы крови на RW и HbAg;
- коагулограмма;
- биохимический анализ крови;
- рентгенография в 2-х проекциях;
- магнитно-резонансная томография (МРТ) пораженного сегмента;
- консультации невропатолога, кардиолога, эндокринолога, аллерголога и других нужных специалистов.

Чем тщательнее обследование, тем меньше риск осложнений.
Во время ожидания операции врачи советуют пациентам выполнять специальные упражнения. Они помогают растянуть и укрепить мышцы, что дает возможность избежать появления контрактур в послеоперационном периоде.
Некоторые врачи отказываются оперировать пациентов с выраженным ожирением. Причина – высокий интраоперационный риск, сложности при реабилитации и высокая вероятность осложнений. Таких больных обычно оперируют после того, как они похудеют.
Пациента госпитализируют в стационар за 1 день до операции. Там он общается с лечащим врачом, подписывает информированное согласие на проведение анестезии и выполнение хирургического вмешательства. После этого больному назначают необходимые препараты, которые тот принимает под контролем медперсонала.
Вечером накануне операции человеку запрещают кушать. Утром его просят снять все украшения. Непосредственно перед хирургическим вмешательством больного переодевают в стерильную одежду и отводят в операционную.
Ход операции
Остеотомию могут выполнять под общей или местной регионарной анестезией. Выбор метода обезболивания зависит от объема хирургического вмешательства, общего состояния здоровья человека и некоторых других факторов.
Операцию начинают с послойного рассечения мягких тканей. Получив доступ к нужной кости, хирург распиливает ее. После этого он фиксирует костные фрагменты с помощью систем наружной (аппарат Илизарова) или внутренней фиксации (накостные пластины, винты). Перед ушиванием раны врачи нередко проводят контрольное рентгенологическое исследование. Оно необходимо для подтверждения корректной фиксации кости.Операция длится от 60 до 120 минут.
Реабилитация после корригирующей остеотомии
После хирургического вмешательства человек остается в стационаре на протяжении 3-7 дней. В послеоперационном периоде ему регулярно обрабатывают рану, дают обезболивающие средства, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений. Также медперсонал следит за тем, чтобы пациент начал как можно раньше вставать с постели.
После выписки из стационара больной отправляется домой. Там он продолжает принимать назначенные врачом препараты. Передвигается он с помощью костылей. Швы пациенту снимают на 10-14 день после операции. После остеотомии человек должен пройти полноценную реабилитацию.
Наиболее частые осложнения
Распиливание костей – это серьезное вмешательство, выполнение которого сопряжено с немалым риском. Нежелательные осложнения могут развиваться во время проведения манипуляции или уже в восстановительном периоде. Многие из них тяжело поддаются лечению.
Таблица 1. Возможные осложнения
| Причины | Лечение и последствия | |
| Несращение костей | Курение, плохое кровоснабжение кости, остеопороз, наличие тяжелых сопутствующих заболеваний | При несращении больному требуется повторная операция и последующая длительная реабилитация |
| Неправильное сращение | Неправильньная фиксация костных фрагментов в ходе хирургического вмешательства | Устранить дефект можно лишь с помощью еще одной операции |
| Нарушение функций близрасположенных суставов | Неправильная реабилитация или ее полное отсутствие | В большинстве случаев восстановить функции суставов можно с помощью лечебной физкультуры |
| Компартмент-синдром | Сдавление мышц кровоостанавливающим жгутом во время хирургических манипуляций | Патологию лечат консервативно с помощью определенных фармпрепаратов. В тяжелых случаях больному делают операцию – фасциотомию |
| Повреждение нервов | Невнимательность хирурга или «нестандартное» расположение нерва у конкретного пациента | Восстановить целостность и функции поврежденных нервов невозможно |
| Инфекционные осложнения | Занесение инфекции во время хирургического вмешательства или несоблюдение правил ухода за послеоперационной раной | Лечатся антибиотиками. В тяжелых случаях больному может потребоваться ревизионное вмешательство |
| Тромбоэмболические осложнения | Неадекватное назначение антикоагулянтов, отказ от ношения компрессионных чулок, поздняя мобилизация | Для лечения тромбоза используют большие дозы антикоагулянтов и антиагрегантов |
Возможные альтернативы
К сожалению, многие заболевания можно вылечить лишь с помощью корригирующей остеотомии. Это касается врожденной дисплазии тазобедренных суставов, O- и X-образной деформации нижних конечностей, тяжелого кифоза, лордоза, сколиоза . А вот при лечении плоскостопия, вальгусной деформации стопы остеотомию можно заменить другими видами вмешательств. Проблема лишь в том, что они, скорее всего, будут менее эффективными.

Остеотомия – это наиболее эффективный метод хирургического лечения многих заболеваний опорно-двигательного аппарата.
Корригирующая остеотомия – это разновидность хирургического лечения, в процессе которой врач выполняет рассечение поврежденных костных структур. Нередко прямым показанием к назначению вмешательства выступает остеоартрит или иная форма патологии. Однако прежде специалисты будут проводить лечение иными методами. Но в случае отсутствия должного эффекта, операция все же будет назначена пациенту. Только в такой способ он сможет избавиться от болезненных ощущений в суставе и восстановить его двигательную способность.
Продолжительность вмешательства находится в пределах часа, но иногда время может увеличиваться до полутора часов, что зависит от сложности клинического случая. Что касается анестезии, то здесь приемлемо использование и местного, и общего обезболивания, хотя чаще предпочтение отдают последнему способу.
После того как врач ввел пациенту выбранный тип анестезии, производится обработка конечности специальными антисептическими растворами, что позволяет избежать инфицирования раны. Далее врач четко определяет, какой элемент кости, и в каком объеме он его будет иссекать. Этот процесс проводится под контролем рентгенографии. Или при помощи компьютерного трехмерного моделирования.
Когда порядок работы определен, и удаление произведено, больной сустав должен получить максимальную разгрузку с травмированной хрящевой ткани. Вес в большей степени переносится на здоровую зону.
Также корригирующая остеотомия показана пациентам, у которых диагностировано варусное или вальгусное искривление бедра, прямой мышцы бедра после полиомиелита. Зоной для проведения операции является надмыщелковая область.
Виды
Как уже было сказано, прямыми показаниями к назначению остеотомии выступают деформации костных структур, например, если у пациента диагностировали сочленения в прочном положении. Если врач считает, что лучшего лечебного эффекта удастся добиться при проведении операции путем или укорачивания конечности, то так и будет.
Существует три основных вида корригирующей остеотомии:
- Линейный. Врач производит разрез костных структур, после чего в них будет установлен костный трансплантат, что приведет к выравниванию конечностей.
- Клиновидный. Для выравнивания костных структур выполняют клиновидное иссечение определенного участка.
- Угловой. Благодаря корректирующим манипуляциям и угловым вырезам костных структур с двух сторон, врач может добиться установки костей в правильном положении.
Чаще всего такая операция назначается пациентам, которые когда-либо получали , а он неправильно сросся. В этом случае длительность процедуры будет максимальной, а также специалисты используют анестезию общего типа. также займет долгий период времени.
Показания
Процедура остеотомии – это такая операция, при которой выполняют рассечение кости.
Основными патологиями, при которых назначают лечение в такой способ, считаются:
- деформации костей врожденного и приобретенного типа (если они имеют форму, не соответствующую правилам анатомии), расположенные на бедре, плече или голени;
- сращения в суставах костного и фиброзного вида, что провоцирует нарушение двигательной активности и развитие анкилоза;
- , и его осложнения;
- прочие обменные патологии костей скелета;
- скопление гнойного экссудата в тканях и органах.

Благодаря современным технологиям в хирургической медицине, в настоящее время рассечение тканей выполняют не только скальпелем, но и прибегают к помощи ультразвуковых волн, радиоволн и лазера.
После того как будет проведена операция, бедро и его составные части фиксируются в необходимом положении при помощи медицинских инструментов, среди которых: гвозди, пластины, костные трансплантаты, гипсовые повязки, вытяжение.
Особенности
Корригирующая остеотомия проводится с целью восстановления или улучшения функций опорно-двигательного аппарата. Именно поэтому ее чаще всего делают на бедренной кости, что позволяет создать точку опоры в проксимальной части. В зависимости от того, какой именно участков травмирован, будь то врожденный вывих бедра или в его шейке, процедуру делают как на самой кости, так и в области таза.
Если у пациента диагностирован анкилоз, то есть он страдает от резкого ограничения двигательных способностей в тазобедренном сочленении, операцию делают, основываясь на индивидуальных особенностях деформации, представленной в конкретном клиническом случае.
Когда у больного прогрессирует второй стадии, или заболевание было выявлено в самом начале, то есть оно классифицировано как коксартроз первой степени, или же псевдоартроз шейки бедра, показано проведение межвертальной остеотомии по Мак-Марри.

При этом при коксартрозе первой или второй степени преследуют цель более глубокого погружения головки бедренной кости в вертлужную впадину, а во втором случае целью является перемещении нагрузки, которую получает сочленение при выполнении движений.
Следует понимать, что такие сложные операции могут быть сопряжены с риском развития всевозможных осложнений. Например, может отломиться кусочек кости или же произойдет нагноение. А вот в процессе реабилитации существует вероятность формирования ложного сустава и медленного сращения.
Реабилитация
Корригирующая остеотомия давно используется хирургами для лечения патологий бедренных суставов. Поэтому есть общий план реабилитационных мероприятий, которые должен выполнять пациент. После операции длительность восстановления составляет от одного до шести месяцев. Здесь все зависит от сложности самой процедуры и возраста пациента.
В последнее время врачи стали практиковать только использование специальных фиксаторов костей, а от гипсовых повязок решили максимально отказаться. В некоторых случаях наложение гипса выполняют всего на несколько дней после операции. Однако если процедура была сложная, и на небольшом участке было произведено много восстанавливающих действий, то такой шаг крайне необходим. Гипс пациент должен будет носить от нескольких недель и до месяца.
Важно в процессе реабилитации четко придерживаться врачебных рекомендаций. И если специалист сказал, что необходимо прохождение курса физиопроцедур, массажа и ЛФК, то ими не нужно пренебрегать, ведь в противном случае может сформироваться ложный сустав или .
Также следует контролировать свое . Не нужно употреблять вредную пищу. Рацион должен быть сбалансированным и насыщен свежими фруктами и овощами. Такой подход поможет восполнить недостаток витаминов, а также предупредит набор лишнего веса.
Основная идея операции заключается в принудительной деформации (ломании) костей и последующей коррекции твердых тканей. Ее назначение – исправить неправильно сращенный перелом. Тип остеотомии определяется специалистами и зависит от места проведения и сложности проблемы.
Цели операции
Эффективность процедуры подтверждается положительной статистикой. Часто остеотомию коленного сустава используют для излечения от столь тяжелого заболевания, как деформирующий артроз. Манипуляция успешно справляется с патологией и помогает отложить установку имплантатов на длительный срок вплоть до десятилетия, а иногда и дольше.
Остеотомия представляет собой искусственный перелом кости и последующее грамотное сращивание, которое:
- устраняет деформации;
- избавляет от боли;
- дает пациентам возможность вести активный образ жизни и заниматься спортом.
Корригирующая операция применяется для всех костей:
- большеберцовой;
- бедра;
- стопы;
- фаланг пальцев.
Типы процедуры
Самыми популярными вариантами являются:
- Остеотомия большой берцовой кости. Ее суть – ликвидация клиновидного участка ниже коленного сустава. Выпрямляет оси ног, убирает боль.
- Остеотомия бедренной кости. Делается на участке выше колена. Нормализует функционирование суставов, лечит хромоту.
Преимущества и недостатки

Назначается для людей до 60 лет. Достоинства операции:
- положительный результат для состояния коленей и примыкающих связок;
- отсрочка полного эндопротезирования на 5-10 лет;
- дальнейший нормальный образ жизни без ограничения возможностей.
Корригирующая остеотомия коленного сустава имеет недостатки:
- более долгая реабилитация;
- возможные тяжелые осложнения;
- использование искусственных конструкций для фиксации;
- вспомогательные ненадежные факторы.
Показания к проведению
Остеотомия также показана при:
- артрозе;
- неудачном сращивании после переломов;
- врожденных искривлениях;
- болезнях, влияющих на кривизну ног;
- растяжении связок.
Основные этапы
Врачи проводят тщательную диагностику и назначают дополнительные анализы, чтобы не допустить:
- усиления болевого синдрома;
- дальнейшей деформации.
Корригирующая остеотомия большеберцовой кости осуществляется хирургом или ортопедом.
Подготовительный этап

Является углубленной диагностикой, в ходе которой специалист анализирует:
- состояние здоровья пациента;
- степень деформации суставных тканей.
Обычно назначаются:
- цифровой рентген;
- КТ. Очень эффективный метод, демонстрирующий даже незначительные дефекты костей.
Собрав необходимые данные, ортопед и хирург:
- составляют прогноз на операцию;
- делают выводы об искажении осей;
- изучают соотношение референтных углов.
Врач проводит с больным консультацию, на которой рассказывает о:
- возможных негативных последствиях;
- этапах проведения остеотомии.
Также на подготовительном этапе определяется тип процедуры, который зависит от:
- расстояния до сустава;
- используемой конструкции для фиксации;
- степени деформирования.
Пациент со своей стороны за 7 дней прекращает прием оговоренных с врачом препаратов.
Операционный этап

Каждый вариант процедуры немного отличается техническими характеристиками. Но основной сценарий проведения схож для всех типов:
- Колено иссекается, края разреза раздвигаются на заранее рассчитанный шаг.
- Внутрь помещается искусственная часть или фрагмент тазовой кости. Объем его определяется с помощью специального программного обеспечения.
- Поверх накладываются пластины из металла для фиксации. Резьба помогает улучшить будущий результат. Столбы и спицы способствуют достижению еще большей крепости конструкции. Грамотное выполнение данного этапа обеспечивает правильный угол при движениях.
- Вся процедура проводится под постоянным наблюдением с помощью рентгена, который ловит любые недочеты и контролирует ход проведения оперативного вмешательства.
Если все сделано правильно, то:
- коленная чашечка и сухожилия остаются целыми;
- налаживается местный кровоток;
- немного исправляются хрящи;
- уходит болевой синдром.
Послеоперационный этап
На длительность и успешность реабилитации влияют несколько факторов:
- здоровье пациента;
- регенерационные возможности опорно-двигательного аппарата;
- качество фиксаторов соединения.
Длится от 3 до 12 месяцев.

Первые 60 дней кости быстро срастаются, наращивается соединительная ткань. В оставшийся период повышается прочность и надежность нового строения. Врачи советуют уже в первые дни давать некоторую нагрузку на прооперированную ногу. Конечности осваиваются с новым суставом спустя полгода.
Остеотомия относится к простым и современным методам, которые сохраняют здоровье ног. Рекомендовано молодым людям, которые стремятся как можно быстрее вернуться к обычному образу жизни, подразумевающему физическую активность и тренировки.
Альтернативные варианты
Для достижения долгосрочного результата и эффективного устранения боли врач может рекомендовать:
- Частичное протезирование колена (одномыщелковое эндопротезирование коленного сустава). Здоровые участки сустава не трогают, заменяют только больные.
- Частичная или полная замена сустава.
Противопоказания и возможные осложнения
Остеотомия имеет ряд противопоказаний:
- острая стадия ревматоидного артрита;
- пателлофеморальный артроз на 3 этапе;
- артроз, распространившийся на коллатеральную часть сустава;
- остеопороз;
- лишний вес;
- инфекции в костной ткани;
- пониженная регенерация.

Так как любая операция несет определенный риск здоровью, обязанность врача состоит в том, чтобы рассказать больному о возможных осложнениях, с которыми он может столкнуться после остеотомии. К подобным сценариям относятся:
- Заражение раны. Помочь может прием антибиотиков.
- Смещения. Их исправляет репозиция и фиксация в правильном положении.
- Недостаточная скорость заживления. В этом случае дополнительно показан прием поливитаминов, ориентированных на кальций и прочие микроэлементы, необходимые для строительства новой костной ткани.
- Ложный сустав. Исправляется новой операцией.
- Сниженная чувствительность в месте проведения процедуры. Со временем проходит самостоятельно, в лечении не нуждается.
- При замене каких-то частей на искусственные организм человека может начать отторгать инородные объекты. Помогает эндопротезирование.
Остеотомия – высокотехнологичная процедура, которая помогает избавиться от деформации осей нижних конечностей. Рекомендована в первую очередь молодым людям, ведущим активный образ жизни. Перед проведением специалист учитывает возможные последствия и противопоказания и потом определяет варианты проведения хирургического вмешательства.